Każda blizna na skórze, a szczególnie w obrębie odsłoniętych części ciała ludzkiego, jest trudna do zaakceptowania i działa destrukcyjnie na psychikę.
Proces gojenia rany składa się z kilku następujących po sobie etapów. Pierwszy z nich to faza reakcji zapalnej, podczas której dochodzi do migracji komórek fagocytarnych, takich jak: makrofagi, granulocyty i monocyty. W drugiej fazie, proliferacji i angiogenezy, komórki te ulegają przekształceniu w fibroblasty produkujące włókna kolagenowe oraz dochodzi do proliferacji włośniczek z tworzeniem się na czyń krwionośnych. Podczas trzeciej fazy, modelowania i przebudowy, blizna staje się miękka i blednie. Okres po wstawania i modelowania blizny trwa do 12 miesięcy.
Nie we wszystkich jednak przypadkach gojenie rany przebiega w ten sposób. Bywa, że blizna staje się przerosła lub rozrasta się w niekontrolowany sposób. Staje się ona wówczas twarda, gruba, mało elastyczna, dając bardzo nieestetyczny wygląd. Może także upośledzać funkcje stawów przez tworzące się przykurcze lub prowadzić do deformacji kości, co zdarza się zwłaszcza u dzieci.
Pierwsze doniesienia o przerostowych bliznach skórnych i bliznowcach sięgają X wieku i pochodzą z Nigerii. Ojcem nazwy „keloid” (bliznowiec) był Alibert, który w 1816 roku tę zmianę skórną przyrównał do szczypiec kraba (grec. khele). Po raz pierwszy przedstawił on przypadek bliznowca na kongresie medycznym w Paryżu w 1806 roku.
Bliznowiec (keloid) jest to rodzaj patologicznego gojenia się skóry po nie wielkim urazie z przerwaniem jej ciągłości. Tkanki bliznowca charakteryzują się niekontrolowanym rozrostem poza granice rany.
Blizna przerostowa jest tkanką bliznowatą rozrastającą się tylko w obrębie uszkodzonej wcześniej skóry i nie rozrastającą się dookoła. Blizna taka jest gruba, zaczerwieniona i wy staje ponad powierzchnię skóry otaczającej.
Dawniej uważano, że bliznowiec i blizna przerostowa to to samo, jednak dokładna ocena morfologiczna i histologiczna pozwoliła odróżnić te dwie zmiany od siebie.
Tylko dokładne poznanie mechanizmów formowania się przerostowych blizn i bliznowców pozwala na skuteczne wyleczenie i określenie działań profilaktycznych.
Bliznowce występują głównie u ciemnoskórych mieszkańców krajów afroamerykańskich. W samej Afryce bliznowce występują na tyle często, że są powszechnie akceptowane. Częstość występowania bliznowców u rasy ciemnej jest 15 razy większa niż u rasy białej i dotyczy około 16% populacji rasy ciemnoskórej. Dość często bliznowce występują też wśród narodów azjatyckich i południowoeuropejskich. Problem ten nie dotyczy jedynie albinosów.
Na podstawie tych doniesień stwierdzono zależność występowania bliznowców od ilości komórek barwnikowych (melanocytów) obecnych w skórze. Dodatkowo również zwrócono uwagę na pewną zależność rodzinną występowania tej skłonności. Powstawanie bliznowców nie zależy od płci, jednak częściej występują one u kobiet, ponieważ kolczykowanie uszu czy pępka (tzw. piercing) jest głównie ich domeną. Częstość występowania nie zależy od wieku, choć bardziej predysponowane są osoby młode, pomiędzy 10. a 30. rokiem życia.
Ryzyko rozwoju blizny przerostowej lub bliznowca wzrasta, gdy gojeniu rany towarzyszy infekcja lub gdy rana zeszyta jest pod dużym napięciem. Wyjątkiem od tej reguły są płatki uszu, gdzie nie ma napięcia, a jednak bliznowce powstają.
Istnieje również pewna zależność występowania zmian od poziomu hormonów płciowych u kobiet. I tak, bliznowiec może rozwinąć się w każdym wieku kobiety, ale głównie w okresie pokwitania i ciąży, a mniej w okresie menopauzy.
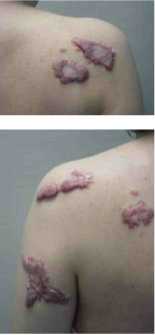
Pacjentka lat 42 z licznymi bliznowcami skóry pleców
Przyczyna formowania się blizn przerostowych i bliznowców nie jest znana. W początkowym okresie gojenia się rany wszystkie blizny wyglądają prawidłowo. Różny jest natomiast czas powstawania zaburzeń gojenia od momentu urazu. Okres pojawienia się bliznowca czy blizny przerostowej może wynosić od 4 miesięcy do kilku lat.
Miejscami predysponowanymi do ich rozwoju są: uszy, policzki, brzeg żuchwy, broda, dolna połowa twarzy, szyja, dekolt, okolica mostka, górna część klatki piersiowej, kark, barki, ramiona, przedramiona oraz górna część pleców. Niezwykle rzadko bliznowce występują w okolicach górnej części twarzy, otoczki brodawki sutkowej, na rządów rodnych i w obrębie kończyn dolnych. Nie spotyka się tego rodzaju zmian na skórze powiek, stóp i dłoni oraz na błonach śluzowych.
Nieodzownym warunkiem powstania blizny przerostowej czy bliznowca jest przerwanie ciągłości skóry. Może ono powstać na skutek urazu chirurgicznego, kolczykowania, owrzodzenia, starcia skóry , (abrazji) tatuażu, iniekcji, ukąszenia, oparzenia chemicznego czy termicznego, procesu zapalnego skóry, takiego jak infekcja opryszczką (Herpes Zoster), trądziku młodzieńczego, zapalenia mieszków oraz zapalenia przymieszkowego skóry.
Bliznowce i blizny przerostowe powodują znaczny defekt kosmetyczny. Towarzyszą im często takie dolegliwości jak: swędzenie, pieczenie, silne zaczerwienie w okresach zdenerwowania czy podwyższonego ciśnienia krwi, np. po wypiciu alkoholu, a także ból, uczucie napięcia, dysfunkcje stawów i zaburzenia ruchomości.
Występowaniu bliznowców towarzyszą często inne choroby, takie jak: progeria (szybsze starzenie się), zmiany osteogenezy, scleroderma, zaburzenia rozrostu tkanek oraz choroby endokrynologiczne – akromegalia i zaburzenia płciowe.
Bardzo podobne objawy do wyżej wymienionych towarzyszą włókniakom złośliwym i włókniakorakom skóry (np. dermatofibrosarcoma protuberans), stąd należy przeprowadzić dokładne badanie, by nie przeoczyć rozrostu nowotworowego. Zarówno blizna przerostowa, jak i bliznowiec nie stanowią zmiany przednowotworowej.
Leczenie
Prawidłowe poznanie przyczyn i mechanizmu powstawania blizn przerostowych i bliznowców pozwoliłoby na dokładne określenie działania profilaktycznego i terapeutycznego. Istnieje szereg różnych sposobów ich leczenia, jednak żadna z tych metod nie jest całkowicie skuteczna. Stosowanie jednej metody powoduje dość szybki nawrót schorzenia, nawet w 100%. Najczęściej stosuje się więc terapię skojarzoną, pozwalającą na uzyskanie dobrego efektu kosmetycznego. Celem leczenia jest poprawa wyglądu estetycznego blizny przerostowej i bliznowca, co znacznie polepsza samopoczucie i komfort życia pacjenta. Jednak przede wszystkim terapia ma poprawić lub złagodzić objawy kliniczne poprzez zmniejszenie lub wyeliminowanie uczucia bólu, pieczenia i uzyskanie prawidłowego zakresu funkcji stawów.
Leczenie chirurgiczne polegające na wycięciu blizny przerostowej – początkowo poprawia jej wygląd, jednak w dużym stopniu powoduje nawrót (od 45 do 100%). Jeżeli po dwóch latach od wycięcia nie nastąpi nawrót blizny przerostowej, uważa się ją za całkowicie wyleczoną. W przypadku bliznowców leczenie chirurgiczne nie jest zalecane z powodu znacznego ryzyka jeszcze większego rozrostu.
Korekcja blizny przerostowej powinna opierać się na plastykach, których celem jest zredukowanie napięcia brzegów rany poprzez zmianę jej przebiegu. Linie cięć planuje się zgodnie z liniami skórnymi Langera. By uzyskać lepszy efekt kosmetyczny i zapobiec nawrotom, korzystniej jest zastosować terapię kombinowaną, np. chirurgiczne wycięcie z presoterapią (leczenie uciskiem), sterydami, opatrunkiem silikonowym czy radioterapią. W ten sposób ryzyko nawrotu zmniejsza się nawet do 25%.
Sterydy stosuje się w leczeniu bliznowców i blizn przerostowych od 1960 roku. W wyniku ich stosowania blizna staje się bardziej miękka i „opada” do poziomu powierzchni skóry. Skuteczność terapii z użyciem sterydów dochodzi do 95%. Sterydoterapia może być stosowana jako monoterapia lub terapia wspomagająca wcześniejsze chirurgiczne wycięcie. Kortykosterydy podaje się miejscowo w postaci wstrzyknięć. Stosowanie sterydów może powodować powstanie miejscowych objawów ubocznych, do których zaliczamy: zanik i ścieńczenie skóry, przebarwienia (hipopigmentację), zmiany zanikowe skóry, rozrost naczyń krwionośny i teleangiektazje oraz zahamowane gojenie się rany. Przeciwwskazaniem do stosowania sterydów jest ciąża lub planowanie ciąży. Po sterydoterapii ryzyko nawrotu wy nosi 25-50%.
Silikon stosowany jest od wielu lat w leczeniu blizn oparzeniowych. Mechanizm jego działania nie został jednak dokładnie poznany. Jest on syntetycznym polimerem, nie powodującym reakcji zapalnej i reakcji typu ciała obcego. Stosowany miejscowo w postaci żelu lub gotowego opatrunku (plastra), nie przenika do rany. Opatrunek silikonowy zmniejsza uczucie swędzenia i bólu. Profilaktycznie powinien być używany 12 godzin na dobę przez 4 tygodnie. Działanie silikonu zależy od nawodnienia tkanek, a nie od ich napięcia. Dzięki niemu spada zawartość wody w bliźnie, zmniejsza się aktywność naczyń krwionośnych, zmniejszeniu ulega również depozyt kolagenu i dochodzi do obniżenia wysokości blizny. Staje się ona bardziej miękka, mniej napięta i zaczerwieniona.
Laseroterapia. Po raz pierwszy zastosowanie laseroterapii w leczeniu bliznowców i blizn przerostowych zostało opisane przez Alfelberga w 1984 roku. Najskuteczniejszy jest laser węglowotlenowy CO2 oraz neodymium:yttrium-aluminum-garwet (Nd:YAG). Wiązka promieni laserowych działa hamująco na produkcję kolagenu, zaburzając jego metabolizm i syntezę z fibroblastów w obrębie tkanek bliznowatych. Jednocześnie powoduje ona wzrost kolagenazy (enzymu rozkładającego kolagen) oraz nasilenie procesu rozpadu kolagenu, czyli kolagenolizy, co daje uczucie zmniejszenia napięcia tkanek. Działanie lasera argonowego natomiast daje mały efekt kosmetyczny, dlatego też nie znalazł on szerokiego zastosowania w terapii bliznowców i blizn przerostowych. Ponowne powstanie bliznowca w miejscu leczenia zauważa się w 75 do 100% przypadków, a w obrębie leczonej blizny przerostowej – w 53 do 75%.
Coraz szersze zastosowanie ma laser, który uszkadza mikronaczynia. Zaburzając ukrwienie i odżywianie tkanek bliznowatych, hamuje angiogenezę i zmniejsza w ten sposób widoczne na powierzchni bliznowców i blizn przerostowych prze trwałe zaczerwienienie i liczne teleangiektazje.
Krioterapię z użyciem ciekłego azotu w leczeniu bliznowców i blizn przerostowych stosuje się od 1974 roku. Sesje 2-4-sekundowe w przypadku blizn przerostowych, a 10-15-minutowe w leczeniu bliznowców dają skuteczny efekt. Zimna temperatura zamraża komórki i niszczy naczynia krwionośne, wywołując w nich procesy zakrzepicy. W ten sposób wywołane zaburzenie przepływu krwi powoduje niedokrwienie i niedotlenienie tkanek bliznowatych. Najczęściej czas terapii wynosi 30 sekund, a tempera tura dochodzi do -85, a nawet do -190°C. Temperatura skóry po przyłożeniu sondy wynosi od -20 do -25°C. Po 30 minutach od zakończenia fazy mrożenia pojawia się zaczerwienienie skóry, następnie obrzęk, a dalej pęcherze odmrożeniowe, mumifikacja oraz martwica i strupy. Dla uzyskania lepszego efektu należy krioterapię powtórzyć po miesiącu, a czasem nawet roku lub dwóch latach. Krioterapia stosowana jest jako monoterapia lub łącznie z wycięciem chirurgicznym bądź sterydami. Do rzadko występujących powikłań należą: hipopigmentacja z hiperpigmentacją peryferyjną, atrofia skóry, obrzęki, zapalenia, miejscowa niedoczulica, przetrwałe zaczerwienie nie lub martwica.
Presoterapia polega na leczeniu zmian bliznowatych uciskiem. W tym celu stosuje się różnego rodzaju mankiety uciskowe, ubrania kompresyjne i klipsy. Najlepszy efekt leczenia uzyskuje się w przypadkach bliznowców płatków uszu. Nie wszystkie okolice nadają się do zastosowania ucisku. Nie wolno również stosować go zbyt długo, gdyż może dojść do martwicy tkanek na skutek zaburzenia ukrwienia. Presoterapia znana jest od 1835 roku, jednak szerokie zastosowanie znalazła dopiero w początkach lat 70. w leczeniu rozległych oparzeń termicznych skóry. Zalecany czas stosowania presoterapii to minimum 12, a maksimum 23 godziny na dobę przez 6 do 24 miesięcy. Siła ucisku wynosi 15-40 mmHg, czasem nawet 80 mmHg. Ucisk tkanek bliznowatych powoduje ich niedokrwienie i niedotlenienie, redukując w ten sposób liczbę włókien kolagenowych i wysokość blizny.
Mechanizm radioterapii nie jest dokładnie poznany. Sądzi się, że dobry efekt terapeutyczny w leczeniu bliznowców i blizn przerostowych uzyskuje się dzięki zahamowaniu rozrostu fibroblastów. Pierwszą dawkę można zastosować już w dniu chirurgicznego leczenia zmiany bliznowatej. Dzięki radioterapii uzyskano poprawę nawet w 83 do 92% przypadków, a nawrót udało się zredukować z 36 do 2%. Jeżeli nawet nie uda się uzyskać pełnej i całkowitej remisji, to radioterapia pozwala na złagodzenie lub stałe wyeliminowanie bólu, uczucia pieczenia, swędzenia, ucisku i napięcia. Przy stosowaniu tej metody należy pamiętać o ochronie gonad, soczewki oka i gruczołu krokowego. Najczęstszymi powikłaniami są zmiany miejscowe, takie jak: hiperpigmentacja, hipopigmentacja, zaczerwienienie, teleangiektazje i atrofia skóry. Nawrót zauważa się u 50-100% przypadków leczenia, głównie w początkowym okresie terapii. Po zakończeniu cyklów radioterapii (od 6 miesięcy do roku) nawrót bliznowca i blizny przerostowej jest znacznie mniejszy i wynosi 16-21%. Trzeba zaznaczyć, że mimo tych optymistycznych danych radioterapia należy wciąż do kontrowersyjnych metod leczenia bliznowców. Istnieje bowiem podejrzenie, że stosowanie radioterapii może zwiększać ryzyko rozwoju raka skóry.
Preparaty najczęściej stosuje się w kombinacji z wycięciem chirurgicznym. Na różnej drodze hamują one syntezę kolagenu i stymulują działanie kolagenazy.
Zastosowanie znalazł jeden z preparatów stosowanych w leczeniu nowotworów. Dzięki działaniu hamującemu na rozrost fibroblastów znalazł on zastosowanie w leczeniu bliznowców. Stosuje się go od 1980 roku w monoterapii, wstrzykując w okolice tkanek bliznowatych. Często podaje się go razem ze sterydami lub łączy z laseroterapią.
Leczenie blizn przerostowych i bliznowców stanowi duży problem, a częstość niepowodzeń i nawrotów wskazuje na brak jednej skutecznej terapii. Jako całkowite wyleczenie uznaje się trwające ponad dwa lata zmniejszenie wyniosłości blizny oraz zahamowanie jej rozrostu w przypadku bliznowców. Jeżeli monoterapia nie pozwala uzyskać dostatecznego efektu po kilku miesiącach, należy zmienić rodzaj terapii bądź zastosować terapię kombinowaną. Leczenie tkanek bliznowatych nie ogranicza się do jednego standardu i wymaga od lekarza dobrej znajomości technik chirurgicznych oraz szerokiej wiedzy z za kresu stosowanych metod terapii wspomagającej.
dr n. med. Małgorzata Kolenda
